Vom Bundesministerium für Bildung und Forschung (BMBF) geförderte Projekte entwickeln neuartige Gentherapien, die körpereigene „Schutzmechanismen“ gegen Tumorzellen richten. In den USA wurde eine solche Immuntherapie nun erstmals zugelassen.
Ende August hat die amerikanische Zulassungsbehörde FDA („Food and Drug Administration“) eine neuartige Therapie gegen Krebs zugelassen. Bei dieser personalisierten Therapie, die sich gegen eine Blutkrebs-Form richtet, werden patienteneigene Zellen des Immunsystems (T-Zellen) genetisch so verändert, dass sie Krebszellen im Blut erkennen, angreifen und ausschalten. Im Fokus stehen zunächst schwerkranke Menschen, für die es keine anderen Heilungschancen gibt. Die erstmalige Zulassung der sogenannten CAR („Chimeric Antigen Receptor“)-T-Zelltherapie ist ein Meilenstein in der Entwicklung der Krebs-Immuntherapien.
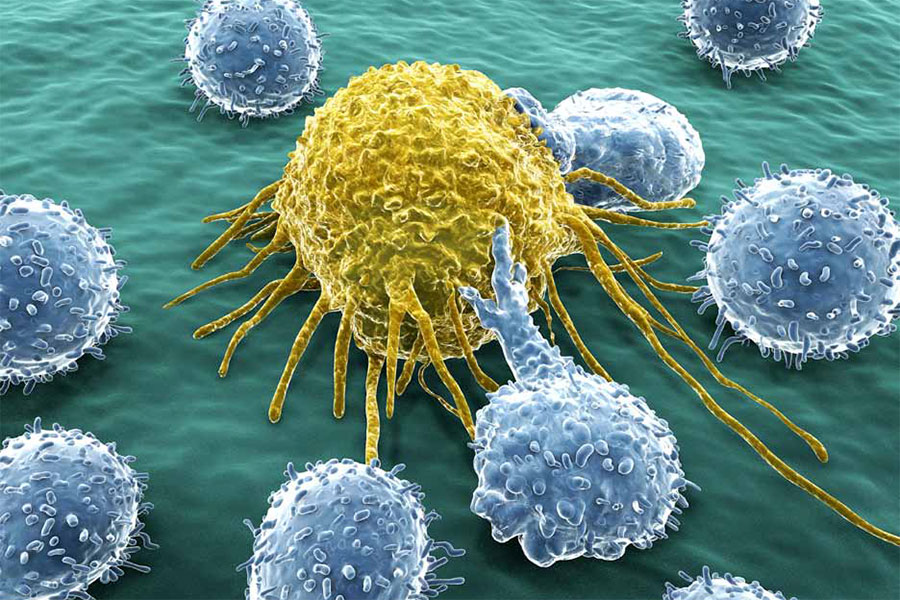
Immunzellen (blau) greifen eine Tumorzelle an. Diesen Mechanismus wollen Forscherinnen und Forscher für neuartige Krebstherapien nutzen.
Thinkstock/selvanegra
Deutsches Immuntherapie-Konzept bietet Höchstmaß an Sicherheit
Das BMBF fördert in der Maßnahme „Innovationen für die individualisierte Medizin“ Forschungsverbünde, die sehr erfolgversprechend Immuntherapien gegen Krebs entwickeln. Die Therapiekonzepte unterscheiden sich zu der jetzt in den USA zugelassenen Behandlung durch bemerkenswerte Vorteile:
So funktioniert die CAR-T-Zelltherapie
T-Zellen gehören zu dem Teil unseres Immunsystems, das „lernen“ kann neue Bedrohungen zu erkennen und auszuschalten. Forschende geben dieser körpereigenen Immunabwehr jetzt gentechnisch „Nachhilfe“, damit es Krebszellen zielgenau erkennen und bekämpfen kann. Die gentechnisch veränderten T-Zellen bilden einen maßgeschneiderten „Chimeric Antigen Receptor“, den sogenannten CAR. Wie ein Fühler ragt er aus den T-Zellen hervor und erkennt spezielle Strukturen, die Krebszellen auf ihrer Oberfläche tragen. Mit dem CAR docken die Immunzellen an die Krebszellen an – dann aktivieren sie ihren „Killermechanismus“. Ein Teil des CAR sorgt nun dafür, dass eine starke Immunreaktion ausgelöst wird. Die CAR-T-Zellen vermehren sich und setzen sogenannte Zytokine frei. Diese Botenstoffe rekrutieren weitere Immunzellen für den Angriff auf die Krebszellen.
Im ersten Schritt der Therapie werden T-Zellen aus dem Blut der Patientinnen und Patienten herausgefiltert. Die Zellen werden mit einem Virus infiziert, der den genetischen Bauplan des chimären Antigenrezeptors enthält. Dieses Gen wird abgelesen und der CAR in die Zellmembran der T-Zellen eingebaut. Über eine Infusion erhalten die Betroffenen ihre körpereigenen, genetisch veränderten Immunzellen zurück.
Forschung und Technologie aus Deutschland – Innovationsmotoren für neue Krebstherapien
Die Herstellung von CAR-T-Zellen ist außerordentlich komplex. Beide vom BMBF geförderten Forschungsverbünde nutzen dafür ein weltweit einzigartiges Gerät der deutschen Firma Miltenyi Biotec. Alle Prozessschritte laufen darin vollautomatisiert und standardisiert ab. Das Gerät muss höchsten Sicherheitsanforderzungen genügen. Denn für die Veränderung der T-Zellen werden virenähnliche Partikel als „Genfähren“ genutzt, die das geschlossene System des Gerätes nicht verlassen dürfen. Damit wird die Herstellung von CAR-T-Zellen in den Krankenhäusern direkt ermöglicht – die Patientinnen und Patienten müssten für ihre Therapie somit keine Spezialzentren aufsuchen. Innovative Technologie aus Deutschland beschleunigt so die Entwicklung und den Einsatz neuartiger Krebstherapien.
Klinische Studien starten 2018
Die Forschungsverbünde TurbiCAR und CD20CAR-TIME bereiten bereits klinische Studien für den Einsatz ihrer Immuntherapien vor. Die ersten Patientinnen und Patienten sollen Anfang 2018 behandelt werden. Das BMBF fördert damit die Spitzenforschung auf international höchstem Niveau und macht Deutschland zum Zentrum innovativer, zellulärer Forschung.